Под развитием геморрагического синдрома понимается склонность к кожным кровоизлияниям, обусловленная нарушениями механизма гемостаза. В медицинской классификации выделяют пять типов таких нарушений. Чаще всего геморрагический синдром у детей и взрослых встречается при гемофилии, ангиогемофилии, геморрагическом васкулите, тромбоцитопенической пурпуре, а также ДВС.
Как проявляется геморрагический синдром при болезни Виллебранда
Болезнь Виллебранда (ангиогемофилия) — это нарушение или извращение синтеза фактора Виллебранда в эндотелии кровеносных сосудов — единственном месте его образования в организме, а также дефицит антигемофильного глобулина. Заболевание и сопутствующий ему геморрагический синдром наследуется по аутосомно-доминантному типу.
Клиническая картина. Кровоточивость при болезни Виллебранда варьирует от редких носовых кровотечений и небольших геморрагий в кожу петехиально-синячкового типа до частых длительных и обильных кровотечений разной локализации (носовые, желудочно-кишечные, почечные и др.), образования гематом и больших кровоизлияний в мягкие ткани и во внутренние органы, гемартрозов.
Лечение. Трансфузионная терапия — введение гемопрепаратов, содержащих комплекс фактора VIII, в том числе фактор Виллебранда, антигемофильной плазмы и криопреципитата.
Применяют аналог вазопрессина — 1b-диамино-8D-аргинин-вазопрессина (десмопрессин) в дозе 0,4 мкг/сут, 0,025 % раствор адроксона — по 0,1 мл/год жизни, 5% раствор аминокапроновой кислоты из расчета 1 мл/кг массы тела.
Кожно-геморрагический синдром у новорожденных при тромбоцитопенической пурпуре
Геморрагический синдром у новорожденных при тромбоцитопенической пурпуре — спонтанно возникающие кровоизлияния и кровотечения из кожи и слизистых оболочек, в основе которых лежит резкое снижение количества тромбоцитов.
Причины геморрагического синдрома при идиопатической тромбоцитопенической пурпуре: инфекции вирусные и бактериальные; профилактические прививки; лекарственные препараты, ухудшающие адгезивно-агрегационную функцию тромбоцитов (салицилаты, пиперазин и др.); бытовые травмы.
Кровоизлияния во внутренние органы (головной мозг, поджелудочную железу, сетчатку глаза и др.). По результатам анализа периферической крови — тромбоцитопения.
Лечение направлено на ликвидацию кожно-геморрагического синдрома у новорожденных, устранение анемии, предотвращение рецидивов.
Вводят 12,5% раствор дицинона (этамзилат натрия) в дозе 1,0-2,0 мл внутривенно или внутримышечно (до 2-3 раз в сутки) или 1-2 мл 0,025 % масляного раствора адроксона внутримышечно (1-2 раза в сутки), 5% раствор аминокапроновой кислоты из расчета 100-200 мг/кг тела внутривенно капельно (при продолжающемся кровотечении — повторно через 4 часа); после остановки кровотечения препарат назначают внутрь в дозе 50-100 мг/кг.

Иммуноглобулин человека нормальный вводят внутривенно капельно медленно 800 мг/кг 1 раз в сутки, 5 сут или 1000-1500 мг/кг 1 раз в 2 сут, 2-3 раза.
При желудочно-кишечном кровотечении дают внутрь 50 мл 5 % раствора аминокапроновой кислоты, 1 мл 0,025 % раствора адроксона, тромбин.
При маточном кровотечении назначают прегнин — по 0,01 г 2 раза в сутки под язык или вводят внутримышечно 0,05 % раствор фолликулина — по 1,0 мл или 1 % раствор прогестерона — по 1,0 мл 1 раз в день.
При аутоимунной тромбоцитопении назначают преднизолон в дозе 1-2 мг/(кг•сут) строго по показаниям:
- Кровотечения из слизистых оболочек и кровоизлияния во внутренние органы
- Генерализованный кожный синдром с геморрагиями на лице (в том числе в склеру и сетчатку глаза), шее, верхней половине туловища
- Выраженная тромбоцитопения (< 30- 109/л)
Назначают реаферон, интрон-А, роферон. Если нет эффекта — спленэктомию, цитостатики (винкристин, циклофосфан, азатиоприн).
При развитии тяжелой (НЬ < 60-70 г/л) постгеморрагической анемии показаны трансфузии отмытых эритроцитов в дозе 10-15 мл/кг с индивидуальным подбором.
Категорически противопоказано переливание тромбоцитной массы при аутоиммунной тромбоцитопенической пурпуре!
Необходима госпитализация больного в гематологическое или соматическое отделение.
Патогенез и признаки геморрагического синдрома при ДВС
Диссеминированное внутрисосудистое свертывание (ДВС-синдром) — неспецифический общепатологический процесс нарушения системы гемостаза.
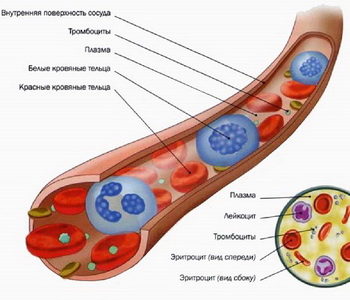
Причинами ДВС-синдрома и сопутствующего геморрагического синдрома у новорожденных и детей старшего возраста являются различные инфекции, септические и терминальные состояния, все виды шока, остановка сердца, острый внутрисосудистый гемолиз, гемобластозы, ожоги и др.
Выделяют 4 стадии ДВС-синдрома:
- I стадия — гиперкоагуляция — развивается в результате попадания в кровоток большого количества тромбопластина. Коагулограмма показывает ускорение свертывания, рекальцификации, увеличение адгезивной способности тромбоцитов, повышение потребления протромбина. Количество тромбоцитов нормальное.
- II стадия (переходная) — коагулопатия потребления — уменьшение количества тромбоцитов, снижение уровня фибриногена, увеличение антикоагулянтной и фибринолитической активности.
- III стадия — гипокоагуляция — снижение коагуляционного потенциала крови, антитромбина III, фибриногена, протромбина, факторов V, VII, XII, тромбоцитопения, увеличение времени свертывания рекальцификации, появление значительного количества продуктов деградации фибрина и фибриногена.
- IV стадия (восстановительная) — нормализация всех факторов свертывания крови.
Клиника ДВС с геморрагическим синдромом включает симптомы основного заболевания, а также признаки нарушения гемостаза, анемии, метаболические расстройства и изменение функций различных органов.
Различают острый, подострый и хронический ДВС-синдром.
Острый ДВС-синдром, включая молниеносную (катастрофическую) форму, характеризуется комплексом аномалий, включающих нарушение микроциркуляции, повреждение сосудистой стенки, тромбоцитопению, тромбоцитопатию, анизоцитоз и гемолиз эритроцитов, нейтрофильную реакцию, гиперкоагулляцию и геморрагический синдром на фоне коагулопатии и тромбоцитопатии потребления, нарушения в системе фибринолиза, антикоагулянтов, колликреин-кининовой и других протеолитических системах.
В начальной стадии спазм артериол сопровождается клиническими признаками централизации кровообращения: мраморностью кожи, цианотичностью, похолоданием конечностей, одышкой, олигурией. Затем происходит парез микрососудов с явлениями стаза — наступает децентрализация кровообращения.
В стадии гиперкоагуляции кровь из вены быстро свертывается (часто в игле). Определяются анемия, ретикулоцитоз, гемоглобинурия.
В гипокоагуляционной стадии ДВС-синдрома наблюдаются геморрагические проявления, хотя возможны и на более ранних стадиях.
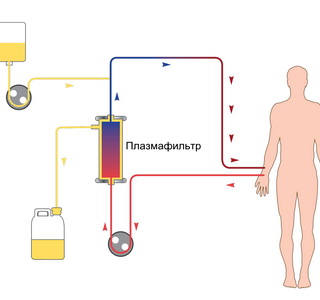
Подострый ДВС-синдром характеризуется длительным периодом перкоагуляции и/или гиперагрегации тромбоцитов. Представляет собой вялотекущее, скорее хроническое течение. Лабораторно отмечаются тромбоцитопения, нормальное или несколько удлиненное ПВ, укорочение АЧТВ, нормальный или несколько сниженный фибриноген, повышение уровня продуктов дегрегации фибрина.
Под хроническим ДВС-синдромом понимают длительную волнообразно текущую фибринацию, которая сопровождается персистирующей тромбинемией, выраженной дисфункцией органов-мишеней при минимальной и зачастую моноорганной геморрагической симптоматике с одновременным возникновением тромбозов магистральных вен, склонностью к тромбоэмболии. Геморрагический синдром не выражен.
Лечение. Эффективное лечение основного (фонового) патологического процесса, направленное на быстрое и возможно более раннее устранение причины ДВС-синдрома, в том числе методами хирургической коррекции, антибактериальной терапией, этапным плазмаферезом; дотация кислорода, ИВЛ, инотропная поддержка, заместительная почечная терапия (ЗПТ).
Поддержание адекватного внутрисосудистого объема (минимизация эффектов любого тромбоза).
Ранние и повторные трансфузии больших количеств СЗП для возмещения дефицита физиологических антикоагулянтов, плазминогена и факторов свертывания. Разовая доза у детей 20 мл/кг, у взрослых не менее 800-1000 мл/сут. Методика трансфузий СЗП при ДВС:
- Метод «быстрой капли»: быстро внутривенно, в 1-3 приема ввести до 1-2 л СЗП под контролем ЦВД. Общая суточная доза в зависимости от клинической ситуации может достигать 4000 мл, но не менее 15-20 мл/кг; СЗП должна быть разморожена за максимально короткое время и подогрета до 38-40°С
- К одной дозе СЗП (около 250 мл) можно добавить 500-1000 ЕД гепарина (при отсутствии прямой угрозы усиления кровотечения)
- Количество СЗП должно быть учтено при расчете общего количества вводимых жидкостей; переливания СЗП должны всегда предшествовать трансфузиям эритроцитарной массы (при наличии показаний), соотношение объемов этих сред должно быть не менее 3:1
- Для предупреждения цитратной интоксикации и гипокальциемии при переливании СЗП показано введениие 5-10 мл 10% раствора хлорида кальция на каждые 400-500 мл плазмы
- Повторные переливания тромбомассы (10 мл/кг или 1 доза на 10 кг)
- Криопреципитат: 5 мл/кг при кровотечении и сниженном уровне фибриногена (<1 г/л)
Иногда в случае массивного сосудистого тромбоза используется гепарин. Однако в настоящее время при лечении острого и подострого ДВС-синдрома гепаринотерапия путем длительных инфузий под контролем АЧТВ не рекомендуется.
Гепарин при ДВС
- Показано, что гепаринотерапия нередко усиливает тенденцию к кровоточивости, не оказывая существенного влияния на течение и исходы острого и подострого ДВС-синдрома
- Гепарин усиливает и ускоряет снижение содержания в крови антитромбина Ⅲ и потенцирует агрегацию тромбоцитов. Поэтому гепарин используется в малых дозах (внутривенно по 1-2 тыс. ЕД на каждые 400-500 мл плазмы) лишь для прикрытия трансфузий СЗП
- Обычный или низкомолекулярный гепарин в профилактических дозах является основой лечения хронического ДВС-синдрома, протекающего с персистирующей гиперкоагуляцией, тромбоцитопенией, блокадой микроциркуляции в органах и тромбозами магистральных сосудов, в частности в онкологической практике и ортопедии
Лечение при некоторых проявлениях геморрагического синдрома
Тактика лечениях при различных проявлениях геморрагического синдрома имеет ряд особенностей.
- При кровотечениях из носа, слизистой оболочки рта и дефектах кожи: при носовых кровотечениях нужно избегать тугой тампонады, особенно задней, что может спровоцировать более опасные гематомы в мягкие ткани носа, зева и глотки; при кровотечениях из слизистой оболочки — обработать тромбином, 0,025% раствором адроксона или охлажденной ɛ-аминокапроновой кислоты; при признаках геморрагического синдрома с дефектами кожи — давящая повязка с гемостатической губкой, тромбином.
- При почечных кровотечениях: эффективны большие дозы антигемофильных препаратов в сочетании с преднизолоном; не следует применять ɛ-аминокапроновую кислоту (вызывает тромбирование с отхождением сгустков по мочевым путям, что может привести к анурии).
- При гемартрозе: иммобилизация пораженной конечности в физиологическом положении на 2-3 дня, затем — ЛФК; теплый компресс на сустав с 30% раствором димексида; при напряженном и очень болезненном гемартрозе после введения криопреципитата рекомендуется проведение пункционной аспирации крови из суставной сумки с последующим введением 40-60 мг гидрокортизона; при боли противопоказано назначение наркотиков и НПВС (исключение — парацетамол).
- При гематомах: избегать пункции гематом и аспирации крови, они показаны только при симптомах сдавления; при признаках инфицирования гематомы — назначать антибиотики (при этом нежелательны пенициллин и его полусинтетические аналоги, так как могут вызвать дисфункцию тромбоцитов и усилить кровоточивость).
- При ингибиторных формах гемофилии необходимо в 1,5 раза увеличить дозу и кратность введения заместительных препаратов на фоне приема преднизолона в дозе 1 мг/(кг • сут) в дни введения с его быстрой отменой.
- При развитии тяжелой (НЬ < 60-70 г/л) постгеморрагической анемии показаны трансфузии эритроцитной массы в дозе 10-15 мл/кг.
При любой локализации и выраженности симптомов геморрагического синдрома, а также при подозрении на кровоизлияние во внутренние органы необходима госпитализация больного в гематологическое или соматическое отделение.
При заболеваниях им нельзя назначать антибиотики, сульфаниламиды, индометацин, бруфен, вольтарен и другие препараты, снижающие свертываемость крови, запрещается вводить лекарства внутримышечно.
Не рекомендуется раннее отнятие их от груди, так как женское молоко содержит активную тромбокиназу. При необходимости экстренного оперативного вмешательства за 1 час до операции этим детям нужно ввести антигемофильный глобулин, плазму или свежую кровь, а спустя 12 часов повторить их введение.






